Agressieve vorm van huidkanker
Driekwart van de patiënten met een uitgezaaide melanoom – de kwaadaardige vorm van huidkanker – overlijdt binnen een jaar na de diagnose. Wetenschappers zijn echter druk bezig om dat percentage omlaag te krijgen.
1. Is de genezing van melanoomkanker (ook wel moedervlekkanker genoemd) nabij?
Voor de duidelijkheid: bij 80 tot 90 procent van de patiënten wordt het melanoom verwijderd voordat de tumor de kans heeft gehad zich uit te zaaien. Het overgrote deel van hen is daarmee van de kanker genezen.
Dat is anders als de melanoomcellen zich hebben uitgezaaid elders in het lichaam (stadium III en IV). Voor die patiënten is bijna nooit genezing mogelijk, omdat melanoomkanker niet of nauwelijks op bestaande therapieën reageert. Behandeling met chemotherapie brengt bij slechts 5 tot 20 procent van de patiënten de groei van de tumor – vaak tijdelijk – tot stilstand (remissie). 1 tot 3 procent van hen geneest. Driekwart van de patiënten met uitgezaaide melanoomkanker overlijdt binnen een jaar na de diagnose.
Op dit moment lopen er verschillende onderzoeken naar middelen die de overleving (iets) verlengen. Bij een enkele patiënt uit de studies is de melanoomkanker helemaal verdwenen. De aantallen zijn echter nog te klein en de onderzoeken nog onvoldoende vergevorderd om daar al harde conclusies aan te kunnen verbinden.
Toch vinden artsen de uitkomsten die er nu liggen, hoopgevend. Al was het maar omdat er de afgelopen veertig jaar nauwelijks nieuwe therapieën tegen melanoom zijn bijgekomen. Naar alle waarschijnlijkheid brengen deze onderzoeken die een stapje dichterbij.
2. Waarom reageert een melanoom zo slecht op bestaande behandelingen?
Alle kankersoorten zijn verschillend. Dat betekent dat bijvoorbeeld een borsttumor heel anders reageert op aanvallen van buitenaf (in de vorm van medicijnen of bestraling) dan een melanoom. Melanoomcellen blijken uitermate ongevoelig voor de therapieën die artsen momenteel tot hun beschikking hebben. Mogelijk zijn melanoomcellen beter dan andere kankersoorten in staat om de schade die chemotherapie aanricht, te herstellen. Dat maakt het buitengewoon lastig om ze te bestrijden.
3. Hoe kan het dat men na zoveel jaar nu middelen lijkt te hebben gevonden die wel aanslaan?
Wetenschappers begrijpen steeds beter hoe kanker werkt: het DNA van een cel kan beschadigd raken, waardoor hij ongecontroleerd gaat delen. Zo kan een gewone cel in een kankercel veranderen. Een jaar of tien geleden hebben wetenschappers het menselijk DNA helemaal ontrafeld. Omdat ze nu weten hoe het in elkaar zit, kunnen ze op zoek gaan naar specifieke 'foutjes'. Zo hebben ze ontdekt dat ruim de helft van de melanoompatiënten een afwijking in het BRAF-gen heeft. Die afwijking ontstaat onder andere door uv-stralen in zonlicht en zorgt er mede voor dat de tumor gaat groeien. Met die kennis hebben onderzoekers specifieke medicijnen ontwikkeld die juist dáárop inwerken.
4. Kunnen ze beschadigd DNA dan repareren?
Dat (nog) niet. Maar onderzoekers hebben nu wel een medicijn geproduceerd (PLX4032) dat het misvormde BRAF-gen blokkeert. Het zet als het ware een rem op de celdeling en doet de tumor krimpen. 37 van de 48 onderzochte melanoompatiënten met een afwijking in het BRAF-gen hadden baat bij het middel. Hun tumor kromp en hun levensverwachting werd met gemiddeld zeven maanden verlengd. Bij drie van hen verdween de kanker helemaal. Helaas blijkt het medicijn gemiddeld slechts zes tot acht maanden te werken; daarna worden patiënten er vaak immuun voor. Het is dus zeker geen geneesmiddel. Momenteel wordt een grootschalig vervolgonderzoek met PLX4032 gedaan. De uitkomsten daarvan worden in de zomer verwacht. Als die ook positief zijn, komt het naar verwachting nog in 2011 of in 2012 op de markt.
5. Zijn er nog andere medicijnen in de maak?
Jazeker. De meest veelbelovende zijn de zogeheten 'anti CTLA4 middelen' (bijvoorbeeld Ipilimumab). Het gaat om een vorm van immuuntherapie: patiënten met uitgezaaide melanoomkanker krijgen antilichamen ingespoten die het eigen immuunsysteem activeren om de kankercellen aan te vallen.
Een jaar na de start van het onderzoek was bijna de helft van de patiënten die met Ipilimumab waren behandeld nog in leven, tegenover een kwart van de patiënten die een ander experimenteel middel hadden gekregen. Die uitkomsten zijn hoopgevend. Ook naar dit middel wordt nu een grootschalig vervolgonderzoek gedaan. De verwachting is dat het nog dit jaar op de markt komt.
Een ander veelbelovend middel is OncoVEX. Dat is een virus dat direct in het melanoom wordt ingespoten en daar de kankercellen doodt. De stoffen die daarbij vrijkomen, stimuleren het natuurlijke afweersysteem om uitgezaaide kankercellen elders in het lichaam aan te pakken.
Van de 50 patiënten die aan het onderzoek naar de werking van OncoVEX meededen, waren er na twee jaar nog 26 in leven. Dat is veel meer dan met een reguliere behandeling. Het onderzoek naar dit middel is echter minder ver gevorderd dan naar eerder genoemde medicijnen. Zelfs als de resultaten positief blijven, duurt het nog minimaal een paar jaar voor het op de markt komt.
Omdat melanoomcellen zo hardnekkig en inventief zijn, zullen patiënten met uitgezaaide melanoomkanker in de toekomst waarschijnlijk een combinatie van medicijnen krijgen die op verschillende manieren werken. Door de kankercellen langs diverse routes tegelijkertijd te bestrijden, is de kans op succes het grootst.
6. Hoe zit het met de bijwerkingen van deze medicijnen?
Vermoeidheid, huidklachten en darmklachten komen veel voor. Eén op de vijf patiënten die het middel gebruiken dat het beschadigde BRAF-gen uitschakelt, krijgt een andere (minder gevaarlijke) vorm van huidkanker (plaveiselcelcarcinoom). Immuuntherapie kan het afweersysteem overactief maken, waardoor bijvoorbeeld een ernstige darm- of leverontsteking ontstaat. Toch menen artsen dat de bijwerkingen van de nieuwe middelen over het geheel genomen minder erg zijn dan die van chemotherapie.
7. Alle middelen zijn nog in de testfase. Hebben patiënten bij wie nu melanoomkanker is uitgezaaid, er al wat aan?
Jazeker. Juist omdat er nauwelijks goedwerkende therapieën zijn, worden patiënten met een uitgezaaid melanoom zo snel mogelijk experimenteel behandeld met nieuwe medicijnen. Ipilimumab wordt nu al gratis aangeboden in enkele centra, te weten: het Nederlands Kanker Instituut-Antoni van Leeuwenhoek Ziekenhuis (NKI-AVL) en het VU Medisch Centrum in Amsterdam, het Universitair Medisch Centrum in Groningen, het Erasmus Medisch Centrum in Rotterdam en het Leids ¬Universitair Medisch Centrum. Het middel dat het beschadigde BRAF-gen blokkeert, PLX4032, zal vermoedelijk halverwege 2011 voor patiënten beschikbaar komen. Naar OncoVEX moet eerst nog meer onderzoek worden gedaan.
8. Hoe wordt een melanoom behandeld dat nog niet is uitgezaaid?
Een verdachte moedervlek wordt altijd weggesneden door een dermatoloog of een huisarts. Het verwijderde weefsel wordt in het laboratorium onderzocht op kankercellen. Blijkt dat er sprake is van een melanoom, dan opereert een chirurg dezelfde plek nogmaals. Voor de zekerheid snijdt hij één à twee centimeter extra weefsel weg. Vervolgens onderzoekt hij de dichtstbijzijnde lymfklieren (het lichaam heeft er honderden) op uitzaaiingen. Bij dunne melanomen (van één millimeter of minder) is daarna in principe geen controle meer nodig.
Dikkere tumoren pakt men aan met een schildwachtklierprocedure. Door een heel kleine dosis radioactief eiwit in het melanoom in te spuiten, wordt de lymfkier zichtbaar waar de mogelijke kankercellen zich als eerste naartoe verspreiden. De chirurg verwijdert deze zogeheten 'schildwachtklier'. De patholoog onderzoekt deze vervolgens op uitzaaiingen. Zijn die er, dan zal de chirurg meerdere lymfeklieren in de buurt van de schildwachtklier weghalen. De patiënt blijft daarna nog een aantal jaren onder controle.
9. Komt melanoomkanker veel voor?
Per jaar wordt de ziekte bij 4000 Nederlanders ontdekt, ruim 10 procent van het totaal aantal gevallen van huidkanker. In de andere gevallen is er sprake van kanker in de opperhuid (een basaalcelcarcinoom of plaveiselcelcarcinoom), die veel minder snel uitzaait dan een melanoom.
Het aantal gevallen van melanoomkanker stijgt met zo’n 4 procent per jaar. Daarmee is het de snelst groeiende kankersoort. Die snelle toename komt waarschijnlijk doordat Nederlanders fervente zonaanbidders zijn. Bij vrouwen staat melanoom op nummer 5 in de top 10 van meest voorkomende kankersoorten, bij mannen op nummer 8. Dat het vaker voorkomt bij vrouwen, heeft er waarschijnlijk mee te maken dat ze meer zonnen. Sommige lichaamsdelen blijken 'gevoeliger' voor melanomen dan andere. Bij mannen is dat vooral de rug, bij vrouwen de rug en de benen.
10. Is een melanoom altijd gevaarlijk?
Melanoomkanker zaait zich veel sneller uit dan andere vormen van huidkanker en is moeilijk te behandelen. Gelukkig wordt de tumor meestal ontdekt en chirurgisch verwijderd voordat hij zich verder door het lichaam kan verspreiden.
In verreweg de meeste gevallen hebben mensen met een melanoom een heel goede prognose. Ruim 80 procent van hen overleeft de eerste vijf jaar. Bij vroege opsporing stijgt dat percentage zelfs naar boven de 90 procent. Het overgrote deel van de patiënten zonder uitzaaiingen (97 procent) krijgt nadat de tumor is verwijderd, nooit meer een nieuw melanoom.
Als de melanoomkanker wel is uitgezaaid (bij 10 tot 20 procent van de patiënten het geval), is de prognose veel minder goed. Van die patiënten is na één jaar nog 25 procent in leven. Jaarlijks sterven er 600 à 700 mensen aan melanoomkanker. Dat is zo’n 1,5 procent van het totaal aantal overlijdensgevallen door kanker in Nederland.
11. Ontstaat een melanoom altijd uit een bestaande moedervlek?
In veel gevallen wel. Maar het komt ook voor dat een melanoom zich uit een nieuwe moedervlek vormt. Een moedervlek is een ophoping van pigmentcellen in de huid. De concentratie van de cellen en de hoeveelheid pigment die ze produceren, bepalen de omvang en de kleur. Waarom we moedervlekken hebben, is onduidelijk, maar het is een normaal verschijnsel.
Onder invloed van uv-stralen in het zonlicht of de zonnebank kan het genetisch materiaal in moedervlekcellen, het DNA, echter beschadigd raken. Normaliter repareert het lichaam die beschadigingen zelf. Maar als de schade te groot is of als het reparatiemechanisme niet goed werkt, kunnen de cellen ongecontroleerd gaan delen. Er ontstaat dan een kwaadaardige tumor: een melanoom.
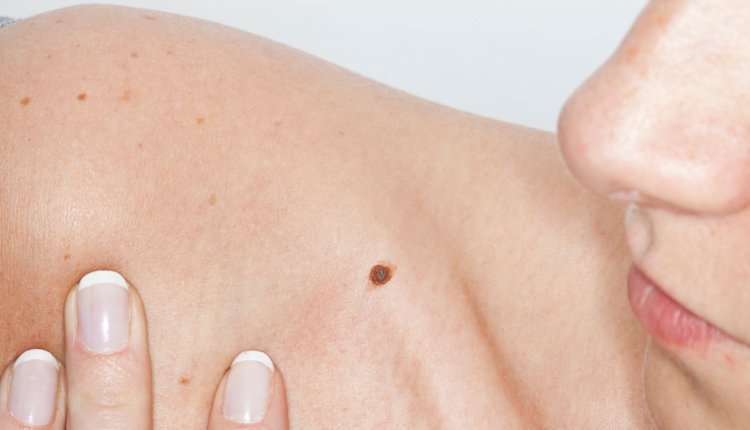
12. Hoe herken je een gevaarlijke moedervlek?
Gewone moedervlekken – bol, zacht en egaal van kleur – worden zelden kwaadaardig. De kans daarop is minder dan één op een miljoen. Maar er bestaan ook onrustige – in medische termen 'atypische' – moedervlekken. Die kunnen uitgroeien tot een melanoom. Zo’n onrustige moedervlek ziet er anders uit dan een gewone moedervlek. Hij is asymmetrisch (dus niet netjes rond of ovaal) en heel vlak.
In tegenstelling tot een normale moedervlek, die een duidelijke, strakke omlijning heeft, zijn de contouren van een verdachte moedervlek vaag. De vlek loopt als het ware langzaam over in de normale huid. Vaak heeft hij verschillende kleuren: van lichtbruin naar donkerbruin en zelfs zwart. Ook grijstinten komen voor. Een onrustige moedervlek is meer dan vijf millimeter groot, een melanoom meestal meer dan tien millimeter.
13. Wat zijn de belangrijkste risicofactoren voor melanoomkanker?
Verreweg de grootste risicofactor is de zon. Vooral periodes van korte, maar intense zonnestraling met verbranding (zoals onder de zonnebank of 'bakken' op het strand) zijn gevaarlijk.
Andere factoren die de kans op het ontstaan van een melanoom (een beetje) vergroten, zijn: een lichte huid die moeilijk bruin wordt en snel verbrandt; meer dan honderd gewone of meer dan drie onrustige moedervlekken; twee of meer eerstegraads familieleden met een melanoom.
Melanoomkanker treft vooral mensen boven de 50 jaar. Krijgt iemand op jongere leeftijd een melanoom, dan is er vaak sprake van een erfelijke variant van de ziekte (10 procent van de gevallen).
14. Heeft het zin om je moedervlekken regelmatig zelf te checken?
Absoluut. De meeste moedervlekken ontstaan tussen het derde en het twintigste jaar. Een nieuwe moedervlek op latere leeftijd is per definitie 'verdacht'.
Na het vijftigste jaar neemt het aantal moedervlekken bij de meeste mensen af. Kwaadaardige moedervlekken verdwijnen niet met het ouder worden. Reden om vanaf die leeftijd regelmatig op nieuwe of veranderende plekjes te controleren. Doe dat bijvoorbeeld op de eerste dag van elk kwartaal. Vaker heeft geen zin, want dan vallen veranderingen niet meer op. Vergeet hierbij de rug niet.
Dit artikel kwam tot stand met medewerking van prof. dr. John Haanen, internist en onderzoeker bij het Nederlands Kanker Instituut–Antoni van Leeuwenhoek Ziekenhuis (NKI-AVL) in Amsterdam, dr. Wim Kruit, oncoloog in het Erasmus Medisch Centrum in Rotterdam en voorzitter van de Nederlandse Melanoom Werkgroep, en prof. dr. Wilma Bergman, dermatoloog en bijzonder hoogleraar melanoom in het Leids Universitair Medisch Centrum (LUMC).
- Plus Magazine







